Диабетическая ретинопатия
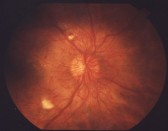
Болезнь мелких сосудов сетчатки глаза. На начальной стадии ретинопатии развивается отек сосудов сетчатки и из сосудов начинает просачиваться жидкость, что обычно наблюдается в центре сетчатки. Это может вызывать ощущение нечеткости зрения. Это состояние называется начальной ретинопатией. До 80% больных с начальной ретинопатией не имеют каких либо нарушений со стороны зрения и болезнь у них не переходит в следующую стадию с более выраженными нарушениями.
Однако, если ретинопатия прогрессирует, зрение может нарушиться довольно существенно. В этой стадии начинают образовываться на сетчатке новые мелкие сосуды необычного строения и в необычных местах сетчатки. Этот процесс называется неоваскуляризацией («нео» это новый по латыни, а «васкула» - сосуд по латыни). Эти сосуды хрупки и могут разрываться и тогда кровь из них поступает как в сетчатку, так и в стекловидное тело. И если кровоизлияние происходит в центре сетчатки, то нарушается зрение. Образующиеся рубцы на месте кровоизлияния образуют тяжи между сетчаткой и стекловидным телом. Эти тяжи натягиваясь, отрывают сетчатку от задней поверхности глаза, что может приводит к слепоте. Эта стадия болезни называется пролиферативной ретинопатией. См. также: фотокоагуляция или витректомия, как методы лечения.
 На ранних стадиях диабетическая ретинопатия никак не проявляет себя. Пациент не ощущает никакого воздействия диабета на зрение. Однако по мере прогрессирования проявляются следующие симптомы:
На ранних стадиях диабетическая ретинопатия никак не проявляет себя. Пациент не ощущает никакого воздействия диабета на зрение. Однако по мере прогрессирования проявляются следующие симптомы:
- Пациенты жалуются на пятнышки, плавающие точки.
- Центральное поле зрения становится нерезким или периодически теряет фокусировку.
- Пациенты могут жаловаться на частичную или, при большом кровоизлиянии, на полную потерю зрения.
- Некоторые пациенты отмечают снижение остроты ночного зрения.
Причины:
Главный виновник развития диабетической ретинопатии — это неконтролируемый диабет, высокий уровень сахаров. Тяжесть диабетической ретинопатии напрямую связана с контролем уровня сахаров. Сетчатка, светочувствительный слой, находящийся в заднем отделе глаза, содержит множество кровеносных сосудов. Когда уровень сахара в крови становится слишком высоким, эти сосуды становятся хрупкими. Кровь и плазма из кровеносных сосудов просачиваются в сетчатку. Вырастают новые кровеносные сосуды растут, но они ломкие и также могут пропускать жидкость. Это вызывает отёк сетчатки, постепенно лишая её питательных веществ и кислорода, что в свою очередь вызывает понижение зрения вплоть до слепоты.
Факторы риска:
- Диабет. Пациенты с диабетом имеют риск развития диабетической ретинопатии. Чем дольше диабет у человека, тем больше шансов развиться этой болезни.
- Беременность. Женщины имеющие диабет или гестационный диабет (диабет беременных) имеют более высокий риск развития осложнений за время беременности.
- Высокое кровяное давление. Люди с высоким уровнем кровяного давления имеют более высокий риск развития этого заболевания.
- Высокий уровень холестерина. Высокий уровень холестерина повышает риск развития диабетической ретинопатии.
- Этническая принадлежность. Латиноамериканцы или афроамериканцы находятся в повышенной группе риска.
Этапы болезни:
Диабетическая ретинопатия проходит через четыре основные стадии: лёгкая непролиферативная, умеренная непролиферативная, тяжелая непролиферативная, и пролиферативная диабетическая ретинопатия.
- лёгкая непролиферативная: на кровеносных сосудах сетчатки появляется небольшое количество вздутий.
- умеренная непролиферативная: Кровоток в сосудах прекращается и они начинают течь.
- тяжелая непролиферативная: Сетчатка получает недостаточное количество питательных веществ и кислорода.
- Пролиферативная: Ненормальные кровеносные сосуды начинают расти, но они слабые и начинают течь, приводя к возможной глаукоме, отслойке сетчатки и слепоте.
Диагностика:
Посещение офтальмолога для полного обследования глаз один раз в год или чаще поможет в диагностике диабетической ретинопатии. Во время обследования доктор закапывает специальные капли, расширяющие зрачок. Это увеличивает зрачок так, что вся сетчатка включая оптический нерв, макулу и кровеносные сосуды становятся видны. Доктор использует специальные увеличивающие оптические приборы для тщательного исследования глазного нерва и макулы на предмет диабетических осложнений. Введение в глаз специального контрастного вещества, называемое флуоресцентной ангиографией, может быть использовано для более точной диагностики специфических проблемных областей.
Лечение:
При умеренном развитии диабетической ретинопатии применяют фокальную (очаговую) лазеркоагуляцию для устранения утолщений на кровеносных сосудах. При более тяжелой стадии, применяют панретинальную (по всей поверхности сетчатки) лазеркоагуляцию (ПЛК) для снижения количества подтекающих сосудов и препятствия факторам, вызывающим прогрессирование диабетической ретинопатии. ПЛК может привести к потере периферического и ночного зрения, однако может предотвратить развитие слепоты. Витреоэктомия — удаление стекловидного тела — может быть применена при значительных внутриглазных кровоизлияниях. Стекловидное тело удаляется вместе с кровью и заменяется прозрачной жидкостью.
Осложнения:
Аномальный рост новых кровеносных сосудов может приводить к другим осложнениям.
- Внутриглазные кровоизлияния. Новообразованные кровеносные сосуды могут протечь в стекловидное тело. В тяжелых случаях кровь может полностью заполнить глаз и лишить зрения.
- Тракционная отслойка сетчатки. Рост новых кровеносных сосудов сопровождается увеличением количества фиброзной ткани. Эта соединительная ткань может съеживаться и отрывать сетчатку от задней стенки глаза.
- Неоваскулярная глаукома. Аномальный рост кровеносных сосудов может происходить и в зрачковой зоне глаза Новообразованная фиброваскулярная ткань со временем изменяет свойства передней камеры глаза и вызывает глаукому, сопровождающуюся повышением внутриглазного давления, отёком роговицы, внутриглазными кровоизлияниями.